
Cas clinique n°1
Vous recevez en consultation un homme de 20 ans, en très bon état général, adressé par les urgences pour l'apparition de lésions bulleuses et érythémateuses à la face dorsale des 2 pieds. Les lésions sont apparues spontanément il y a 24h et sont très prurigineuses.
Il est maître-nageur dans un centre aquatique et vient de commencer la saison.
Il n'a aucun antécédent notable et ne prend aucun traitement.

1. Quels éléments devez rechercher à l'interrogatoire pour confirmer votre hypothèse diagnostique principale ?
A. Exposition solaire
B. Application d'AINS topiques
C. Hémochromatose connue dans la famille
D. Activités de jardinage
Le patient vous raconte qu'il s'est promené en tongs la veille, dans le parc du centre aquatique qui venait juste d'être tondu et taillé. Vous évoquez donc une phyto-photodermatose.
2. Quel(s) examen(s) complémentaire(s) réalisez-vous pour confirmer votre diagnostic ?
A. Biopsie cutanée
B. Écouvillon pour analyse en virologie
C. Bilan biologique
D. Aucun
3. Quel traitement proposez-vous au patient ?
A. Une corticothérapie locale
B. Une corticothérapie per os
C. Une antibiothérapie prophylactique
D. Un traitement anti-viral per os
Cas clinique n°2
Un patient de 66 ans se présente à votre consultation. Il a pour seul antécédent une hypertension artérielle sous candesartan. Pas d'antécédent personnel ou familial d'atopie ou de psoriasis.
Apparition depuis un mois d'une éruption, initialement sur le cuir chevelu, puis d'extension progressive sur le reste du corps évoluant vers une érythrodermie avec persistance d'ilôts de peau saine. État général conservé, polyadénopathies infra-centimétriques bien mobiles.

1. Parmi les signes cliniques suivants, lequel vous semble le plus pertinent pour orienter le diagnostic ?
A. La présence d'une érythrodermie
B. La kératodermie palmo-plantaire lisse jaune-orangée
C. La présence d'adénopathies périphériques
D. La présence de lésions squameuses
2. Quel diagnostic vous semble le plus probable ?
A. Dermatite atopique de révélation tardive
B. Psoriasis érythrodermique
C. Pityriasis rubra pilaire
D. Syndrome de Sezary
3. Quelle est la lésion élémentaire de cette pathologie ?
A. Une papule folliculaire
B. Une pustule à hypopion
C. Une vésicule ombiliquée
D. Aucune de ces propositions
Cas clinique n°3
Un homme de 55 ans consulte pour une dermatose des faces antérieures de jambes très prurigineuse évoluant depuis 3 ans.
Traitements déjà effectués : dermocorticoïdes, sans efficacité rapportée.
Antécédents : cardiopathie athéromateuse (multiples stents cardiaques), HTA, thyroïdectomie totale.
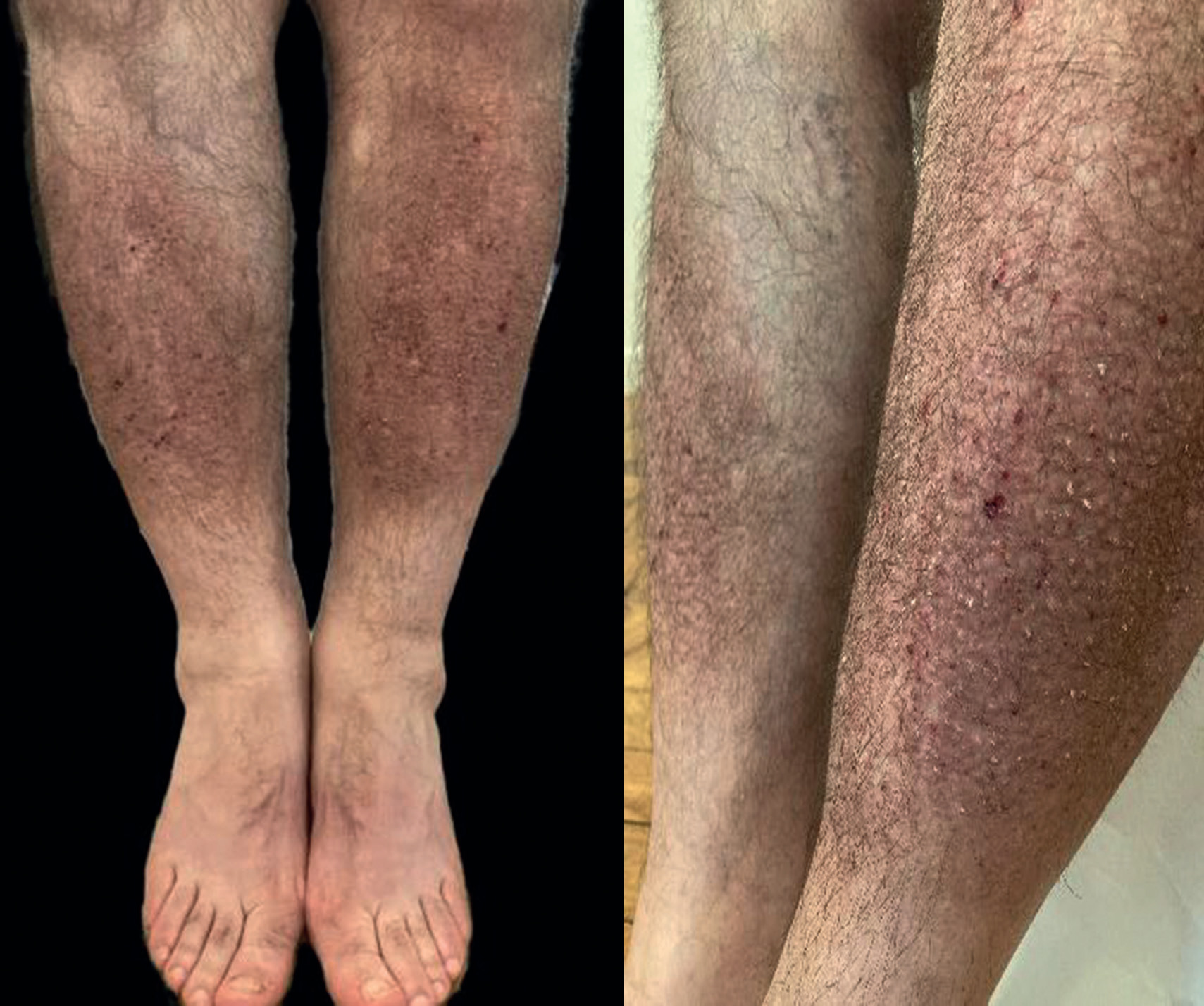
1. Concernant la clinique :
A. Les lésions cutanées sont principalement vésiculeuses
B. Il n'est pas nécessaire d'examiner le reste du tégument cutané
C. La papule correspond à une lésion circonscrite surélevée à la surface de la peau, à contenu solide, mesurant > 1 cm
D. Il existe une hyperkératose cutanée
E. Les lésions sont fixes et évoluent vers les couleurs de la biligénie sur la photo clinique
2. Concernant le diagnostic :
A. L'hypothèse principale est un eczéma de stase
B. La biopsie n'est pas nécessaire devant cet aspect clinique typique C. Une biopsie est fortement recommandée devant les antécédents du patient et tableau clinique
D. L'inefficacité des dermocorticoïdes à l'interrogatoire élimine le diagnostic d'eczéma
E. Toutes les caractéristiques cliniques sont en faveur d'un myxœdème pré tibial
Une biopsie est réalisée : « L'épiderme est très épaissi, hyperkératosique. On note dans le derme superficiel la présence d'amas éosinophiles feuilletés. Les capillaires sont étirés entourés par quelques lymphocytes. Ces amas sont abondants distendant les papilles dermiques. Il n'y a pas de dépôts de mucine. Le derme moyen et profond sont normaux. PAS (-) L'infiltrat plus discret s'étend dans le derme moyen. Une étude par la Thioflavine met en évidence la fluorescence vert-pomme ».

3. Concernant l'amylose papuleuse cutanée primitive :
A. Le lichen amyloïde est la forme la plus rare d'amylose cutanée
B. La localisation la plus fréquente est la face antérieure de jambes (pré tibiale)
C. La dermoscopie ne présente aucun intérêt au diagnostic
D. Un bilan d'extension complémentaire est nécessaire E. Il n'existe pas de forme généralisée d'amylose papuleuse
Cas clinique n°4
Vous recevez aux urgences pédiatriques, en décembre, un nourrisson de 10 mois, sans antécédent.
Ses parents consultent pour une éruption cutanée des extrémités apparue le matin, avec extension rapide aux membres et au visage.
À l'interrogatoire, ils rapportent un contexte de fièvre à 38,5°C au domicile pendant 3 jours, avec toux et diarrhées.
À l'examen clinique l'enfant est asthénique, fébrile à 38,3°C sans signe d'instabilité hémodynamique, avec un examen cardio-respiratoire et neurologique normal.

1. Quel diagnostic évoquez-vous en priorité ?
A. Purpura rhumatoïde
B. Purpura thrombopénique
C. Endocardite infectieuse
D. Purpura fulminans
E. Maltraitance
2. À propos du purpura, quelle est la proposition vraie ?
A. Le purpura fulminans est pathognomonique d'une infection à méningocoque
B. L'atteinte muqueuse est en faveur d'un purpura vasculaire
C. La réalisation d'une biopsie cutanée avec recherche de méningocoque par PCR peut aider au diagnostic étiologique
D. Un aspect de vascularite leucocytoclasique à l'histologie d'une biopsie de lésion purpurique est spécifique du purpura rhumatoïde
E. La carence en vitamine C peut se présenter sous forme de purpura en vibices
Tous les prélèvements infectieux reviennent négatifs (hémocultures, ponction lombaire, PCR méningocoque sur biopsie cutanée), en dehors d'un rhinovirus retrouvé sur prélèvement nasopharyngé. L'enfant est apyrétique en hospitalisation, avec un état général parfaitement conservé.
Les lésions sont fixes et évoluent vers les couleurs de la biligénie.
3. Quel est votre diagnostic ?
A. Syndrome de Kawasaki
B. Œdème aigu hémorragique du nourrisson
C. Vascularite systémique
D. Urticaire ecchymotique
E. Erythème polymorphe
Réponses cas clinique

Cas clinique n°1
Diagnostic : PHYTOPHOTODERMATOSE
1. Quels éléments ne devez-vous pas rechercher à l'interrogatoire pour confirmer votre hypothèse diagnostique principale ?
A. Exposition solaire
B. Application d'AINS topiques
C. Hemochromatose : FAUX : les anomalies métaboliques du fer sont à rechercher en cas de suspicion de porphyrie cutanée tardive. C'est une autre cause de dermatose bulleuse des extrémités, mais ce n'est pas le premier diagnostic à évoquer ici (elle apparaît plutôt chez l'homme d'un âge moyen).
D. Activités de jardinage
2. Quel(s) examen(s) complémentaire(s) réalisez-vous pour confirmer votre diagnostic ?
D. Aucun : le diagnostic initial est clinique
3. Quel traitement proposez-vous au patient ?
A. Une corticothérapie locale, à appliquer sur les faces dorsales des pieds bilatéralement. Le traitement symptomatique comprend aussi des anti-histaminiques en cas de prurit insomniant car les phyto-photodermatoses sont très prurigineuses.
Ce sont des éruptions apparaissant sous l'action conjointe d'une substance végétale et du rayonnement solaire. Elles se divisent en réactions phototoxiques (les plus fréquentes), et en réactions photo-allergiques, bien plus rare.
La réaction phototoxique se présente généralement sous une éruption vésiculo bulleuse associée à un érythème, strictement localisée au niveau des zones photo exposées, favorisée par l'humidité. Dans sa forme la plus typique – dermite des prés d'Oppenheim – les lésions prennent parfois la forme de la feuille en cause.
Elle survient entre quelques heures et quelques jours après le contact sensibilisant.
Ce sont souvent des pathologies professionnelles (métiers de l'agriculture ou de l'horticulture).
Plantes incriminées : familles des apiacées (ou « ombellifères » à cause de la forme de leurs fleurs en « ombelles ») dont les carottes, le céleri, le panais et le persil, et famille des rutacées, notamment certains agrumes.
Cas clinique n°2
Diagnostic : PITYRIASIS RUBRA PILAIRE
1. Parmi les signes cliniques suivants, lequel vous semble le plus pertinent pour orienter le diagnostic ?
B. kératodermie palmo-plantaire lisse jaune-orangée
2. Quel diagnostic vous semble le plus probable ?
C. Pityriasis rubra pilaire
3. Quelle est la lésion élémentaire de cette pathologie ?
A. Une papule folliculaire
Notre patient présente un tableau d'érythrodermie rapidement progressive, infiltrée et desquamative, avec quelques ilots de peau saine, une atteinte du visage avec chéilite et conjonctivite, une kératodermie palmoplantaire bilatérale lisse orangée qui doit orienter le diagnostic.
Cette éruption est typique de pityriasis rubra pilaire (PRP), de type 1 (classique de l'adulte).
La lésion élémentaire est une papule folliculaire érythémateuse s'enfonçant dans l'orifice folliculaire. La présence d'intervalles de peau saine autour de ces papules est caractéristique.
Historiquement, le traitement repose en première ligne sur l'acitrétine ou le méthotrexate. Par ailleurs, on observe de bonne réponse aux biothérapie anti-IL17, anti-IL23 et anti-IL12/IL23, ainsi que certains inhibiteurs de JAK.
Le PRP est une maladie rare et est bien souvent auto-résolutive, avec une guérison spontanée dans 80 % des cas à deux ans. Une infection VIH doit être recherchée de principe, surtout en cas de lésions atypiques. Certaines formes chroniques sont difficiles à prendre en charge.
Cas clinique n°3
Diagnostic : AMYLOSE CUTANÉE PRIMITIVE
1. Concernant la clinique :
D. Oui, bien visible sur la photo clinique, l'hyperkératose est une lésion dermatologique primitive visible et palpable. La palpation donne une impression de dureté et de rugosité très particulière.
2. Concernant le diagnostic :
C. Oui, le tableau clinique avec prédominance de lésions papuleuses et l'antécédent de thyroïdectomie sont en faveur d'une biopsie afin de ne pas méconnaitre un processus lésionnel en rapport avec d'autres pathologies tels qu'une mucinose ou un myxœdème pré tibial.
3. Concernant l'amylose papuleuse cutanée primitive :
B. Oui, comme c'était d'ailleurs le cas chez notre patient.
Les amyloses sont un groupe d'affections caractérisées par des dépôts extracellulaires de protéines particulières par leur affinité tinctoriale au rouge Congo (biréfringence vert-jaune en lumière polarisée). D'autres colorations telles que la thioflavine T ou S sont plus sensibles mais moins spécifiques que le rouge Congo.
L'amylose papuleuse ou lichen amyloïde est la forme la plus fréquente d'amylose cutanée primitive. Elle se caractérise par des lésions papuleuses kératosiques pimentées confluentes localisées le plus souvent aux faces antérieures de jambes. D'autres localisations ont été rapportées tels que le cuir chevelu, le tronc ou les avant-bras. Il s'agit d'une dermatose très prurigineuse.
Il n'existe pas d'algorithme thérapeutique établi pour une prise en charge optimale et standardisée. Les traitements de première intention reposent sur les dermocorticoïdes forts dont l'efficacité semble améliorée si associés à la photothérapie ou au laser CO2. Récemment, plusieurs études ont rapporté une efficacité du Dupilumab (anticorps monoclonal dirigé contre la sous unité alpha des récepteurs de l'interleukine (IL) 4 et IL-13). Celle-ci est probablement liée à une inflammation de type 2 dans l'amylose papuleuse avec une expression accrue des récepteurs épidermiques de l'IL-31 à l'origine d'une hypersensibilité des fibres nerveuses cutanées.
Cas clinique n°4
Diagnostic : ŒDEME AIGU HEMORRAGIQUE DU NOURRISSON
1. Quel diagnostic évoquez-vous en priorité ?
D. Purpura fulminans : c'est le premier diagnostic à évoquer en urgence devant un tableau de purpura fébrile, chez l'enfant ou l'adulte.
2. À propos du purpura, quelle est la proposition vraie ?
C. La réalisation d'une biopsie cutanée avec recherche de méningocoque par PCR peut aider au diagnostic étiologique : vrai, en cas de suspicion clinique forte avec ponction lombaire et hémocultures négativées par l'antibiothérapie, on peut discuter la réalisation d'une biopsie de lésion purpurique.
3. Quel est votre diagnostic ?
B. Œdème aigu hémorragique du nourrisson : oui, ce tableau est classiquement vu chez le nourrisson en contexte de virose (ici PCR rhinovirus positive). L'état général, parfaitement conservé, contraste avec l'aspect inquiétant des lésions purpuriques qui touchent les membres et le visage, et épargnent le tronc.
Il s'agit d'une vascularite cutanée bénigne touchant l'enfant de moins de 2 ans. Elle peut faire suite à une infection ou une vaccination. La présentation clinique typique est une éruption purpurique en cocardes, œdémateuses, touchant les membres, les oreilles, le visage, avec un état général toujours préservé. L'enfant est apyrétique dans la moitié des cas ; la fièvre, quand elle est présente, est inférieure à 40°C et bien tolérée.
Le diagnostic est clinique. L'histologie, lorsqu'une biopsie est réalisée, retrouve une vascularite leucocytoclasique des petits vaisseaux.
À la phase aiguë, devant une éruption purpurique fébrile, le diagnostic différentiel avec le purpura fulminans peut être difficile. L'absence de syndrome méningé, la bonne tolérance de la fièvre, et la sémiologie des lésions permettent le plus souvent de poser le diagnostic d'OAHN.
Il convient de rassurer les parents, il n'y a pas de traitement à mettre en route.

